生殖補助技術(ART)
体内で起こる受精から着床までの過程を体外で行う技術で、体外受精・顕微授精・胚移植・胚凍結を総じて生殖補助技術(ART:Assisted Reproductive Technology)と呼びます。
高度生殖医療や生殖補助医療とも呼ばれることもあります。
高度生殖医療でよく使われる言葉は以下にようになります。
採卵術・・・卵子を採取すること
媒精(いわゆる体外受精 c-IVF:Conventional-in vitro fertilization)・・・卵子と精子を掛け合わせること
顕微授精(ICSI:Intra Cytoplasmic Sperm Injection)・・・顕微鏡を用いて受精させること
胚培養・・・受精した胚を体外で培養すること
胚移植・・・最後に胚を子宮内に戻すこと
胚凍結・・・胚を凍結すること
ARTの現状
増加するART件数とART出生児

日本のARTは年間約45万件と増加傾向にあり、年間6万598人がARTで誕生(14.3人に1人の割合)しています。体外受精で出生した児の累積は71万931人にものぼります。
ARTの保険適用化

2022年4月より不妊治療に対して保険が適用されるようになりました。特に人工授精や、これまで自費で高額であったARTに関して、患者様の自己負担額は大きく軽減されました。
保険適用化にともない、通算回数6回まで(40歳以上43歳未満であれば3回まで)胚移植が可能となりました。同時に、治療計画書の作成・同意書や書類などのかつ厳密な管理と取得、厳格にガイドラインに沿った診療が求められるようになりました。
torch clinicでは生殖医療専門医が在籍し、高度生殖医療を提供しています。
恵比寿駅・上野駅から徒歩1分の便利な場所に位置し、土日も開院しており、働きながらでも通いやすい環境を提供しています。
高度生殖医療や不妊検査にご関心のある方は、お気軽にご相談ください。
ARTの適用
ARTの適応については、日本産婦人科学会のガイドラインに
“本法はこれ以外の治療によって妊娠の可能性がないか極めて低いと判断されるもの、および本法を実施することが、被実施者またはその出生児に有益であると判断されるものを対象とする”
と規定されています。
c-IVFの適応
- 卵管性不妊症(両側卵管閉塞)
- 男性不妊症
- 免疫性不妊症 (精子不動化抗体強陽性)
- 原因不明不妊症
顕微授精(ICSI)の適応
- IVFによる受精障害
- 精巣精子あるいは精巣上体精子を使用する場合
ARTの治療スケジュール
ARTを行う際は、良好な卵子を獲得するための厳密な調整が必要となります。
そのため一般不妊治療に比べて受診の回数が増え、4-6回程度の受診が必要となることが多いです。
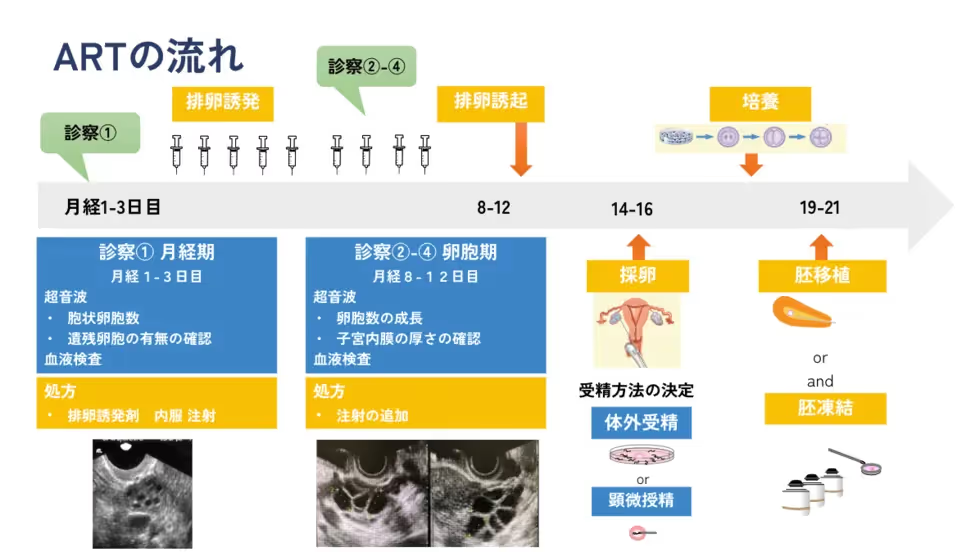
月経期の診察から採卵まで
診察①
月経1-3日目に来院していただきます。
- 血液検査でE2、LH、FSH(ホルモンの基礎値)を確認
- 血液検査でAMH(採卵数と相関)を確認
- 超音波検査で卵胞数(卵子の入っている袋の数)の確認
上記とご年齢、挙児希望の数からテーラーメイドの排卵誘発方法を決定します。
一般的に1回の月経周期で排卵される卵子は1個です。torch clinicでは、原則として採卵1周期で複数個の成熟卵子を回収することを目的とし、内服薬や注射を使用します。
主席卵胞(リーダーとなる卵胞)が発育しはじめる前の、月経3日目から卵巣刺激を開始します。
月経時のホルモンの基礎値はFSH:15以内、E2:30-50以内、超音波検査では前の月経周期の卵(15mm以上)が残っていないこと、複数個の胞状卵胞が確認できることが望ましいです。
診察②-④
内服薬や注射で複数の卵胞を育て、月経8-9日目に来院していただきます。
- 血液検査でE2、LH、P4(卵胞の成熟、卵巣過剰刺激症候群リスク)の評価
- 超音波検査で卵胞の大きさと数の評価
ホルモン採血及び超音波検査で卵胞の状態を確認します。卵胞の発育状態によって再度診察③-④が必要になる場合があります。
採卵
排卵を促す薬剤を投与(注射、点鼻薬)から約36-38時間後に採卵を行います。同日に精子をご持参いただき、回収した卵子と体外受精または顕微授精で受精させます。
採卵後に、採卵周期に受精卵を移植する「新鮮胚移植」を目指すか、全胚凍結し次の月経周期以降に「凍結融解胚移植」を試みるか方針を決定します。
採卵術後5日目に術後の経過をみるために診察を行います。
関連動画
torch clinicについて
torch clinicには生殖医療専門医が在籍し、一般不妊治療・高度生殖医療を提供しています。
恵比寿駅・上野駅から徒歩1分の便利な場所に位置し、土日も開院しており、働きながらでも通いやすい環境を提供しています。
不妊治療や不妊検査にご関心のある方は、お気軽にご相談ください。








